В статье описаны особенности возникновения и протекания лимфаденита, причины и механизмы его возникновения. Акцент сделан на классификацию по течению, этиологии, характеру, локализации. Здесь же о возможных осложнениях лимфаденита при отсутствии адекватной терапии, описаны методы диагностики и основные пути лечения. Статья завершается разделом о прогнозе терапии заболевания и профилактике патологии.
ВАЖНО!
Помните, информация в блоге носит справочный характер и не может заменить профессиональную медицинскую консультацию, диагностику или лечение. Всегда обращайтесь к врачу по вопросам о вашем здоровье и применении лекарств.
Определение патологии, когда следует обратиться к врачу
Лимфатическая система – это отдельная анатомическая система, которая представлена большим количеством разных по диаметру сосудов и узлов. По сосудам происходит транспорт особой жидкости – лимфы, которая состоит из жидкой части и лимфоцитов (клеток иммунитета). Кроме того, система необходима и для переноса в разные участки тела белковых компонентов, солей и различных метаболитов, образующихся в ходе биохимических реакций. Лимфатические узлы при этом выступают в роли определенного фильтра, через который обязательно проходит весь объем лимфы.
На уровне узлов лимфа очищается от патологических, потенциально опасных микроорганизмов, нежелательных и токсических продуктов метаболизма.
Несколько главных функций этой системы организма человека заключаются в:
- Один из главных рупоров иммунной системы, гарантия иммунной защиты. В узлах происходит распознавание чужеродных агентов, их запоминание и уничтожение.
- Водный баланс. По сосудам протекает большое количество жидкости, лишняя жидкость из тканей может «перемещаться» обратно в сосуды. При избыточном количестве жидкости в сосудистом и тканевом русле у человека появляются отеки, что становится важным симптомом для врача.
- Обмен липидов. В системе происходит транспорт липидов (жиров). Жиры – один из важнейших элементов обмена веществ, потому что они участвуют в построении большого количества необходимых для человека мужских и женских гормонов, обеспечивают организм энергией в случае недостатка питательных веществ.
Лимфоузлы, в свою очередь, выполняют такие функции:
- Дренажная (транспортная). Отвечают за прохождение через них и очистку лимфы, утилизацию токсических продуктов обмена и бактерий, вирусов, других микроорганизмов из лимфатической системы.
- Барьерная (защитная). Становятся препятствием для патологических микроорганизмов, которые стремятся распространиться в другие органы и ткани. Здесь образуются антитела, которые «запоминают» патологические агенты и при следующей встрече очень быстро реагируют на проникновение конкретного вируса, бактерии или грибка.
- Кроветворная. Лимфоузлы – один из этапов образования лимфоцитов – одного из видов лейкоцитов (защитных клеток крови, обеспечивающих иммунитет).
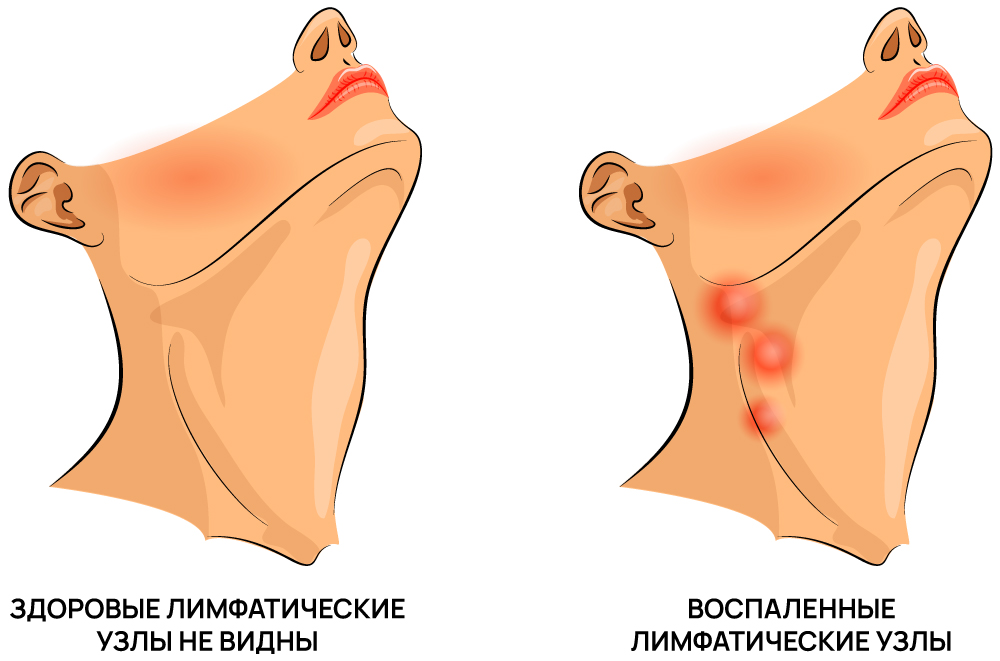
Но существуют ситуации, при которых возникает воспаление лимфоузла, что зачастую является показательным симптомом некоторых болезней.
Воспаление лимфоузлов (лимфаденит) может иметь неспецифический характер (как следствие основного, центрального заболевания), так и специфический характер (бактериальный или вирусный агент поражает непосредственно ткань лимфоузлов). Яркими симптомами воспаления становится локальная болезненность с формированием общего недомогания и лихорадки субфебрильного или фебрильного типа. Кроме того, человека беспокоят другие признаки интоксикации: головная боль, эпизоды повышенной утомляемости и общей слабости.
Увеличение узла в размерах происходит из-за скопления в нем как инфекции, так и защитных клеток (лимфоцитов): происходит задержка бактерий, токсинов, чужеродных белков и продуктов тканевого распада.
Источник: Гулюк А. Г. ЛЕКЦИЯ: ЛИМФАДЕНИТ ЛИЦА И ШЕИ У ВЗРОСЛЫХ И ДЕТЕЙ. КЛАССИФИКАЦИЯ. ЭТИОЛОГИЯ, ПАТОГЕНЕЗ, КЛИНИКА, ЛЕЧЕНИЕ. АДЕНОФЛЕГМОНЫ ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ. ФУРУНКУЛЫ И КАРБУНКУЛЫ ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ, КЛИНИКА, ДИАГНОСТИКА, ЛЕЧЕНИЕ. [ссылка]
Врач-терапевт диагностирует патологию с помощью стандартных методов исследования: опрос пациента, объективный осмотр, сбор анамнеза, лабораторные и инструментальные методы исследования. Этиологические факторы, которые привели к патологии, выясняются путем взятия небольшого участка ткани лимфоузла с помощью большой иглы (биопсия) и дальнейшего анализа ткани в патологоанатомической лаборатории. С помощью биопсии врач определяет причину, назначает специфическую антибактериальную терапию на основании чувствительности выделенного вида бактерий к различным антибиотикам. Если процесс осложнился формированием закрытого гнойного образования с капсулой (абсцессом) или гнойного очага без четких границ (флегмоной), то проводится оперативное лечение, вскрытие и дренирование.
24%
Такие пациенты с гнойными лимфаденитами и аденофлегмонами составляют до 24% больных, госпитализируемых в специализированные стоматологические стационары по поводу воспалительных заболеваний челюстно-лицевой области и шеи.
Воспаление лимфоузлов – это особая реакция организма, выполнение ими своей барьерной функции, чтобы локализовать воспалительный очаг, ограничить его распространение по всему организму. Именно поэтому симптомы лимфаденита возникают зачастую как осложнение какой-либо первичной инфекции. То есть, в другом органе или ткани возникло поражение, а узлы, пытаясь «закрыть» воспаление и не дать ему распространиться, взяли удар «на себя».
Возбудители инфекции (бактериальные, вирусные, грибковые агенты, токсические продукты их жизнедеятельности) проникают в лимфоузлы вместе с лимфой из первичного очага. Поражение может становиться и «отсроченной» реакцией, когда к моменту возникновения лимфаденита первичный очаг самоликвидировался и опознать его теперь невозможно. В других ситуациях патология становится следствием проникновения возбудителя инфекции через травмированную кожу или слизистые оболочки в лимфатические сосуды. Терапию проводят сосудистые хирурги (флебологи, специалисты в области лимфологии). При этом чаще всего поражаются подмышечные, шейные (с возникновением шейного лимфаденита), подчелюстные узлы. Более редко – локтевые, коленные, паховые.
Дело в том, что без качественной и правильной терапии лимфаденит вызывает развитие грозных осложнений. Инфекция может распространяться на другие органы и ткани с формированием гнойного содержимого в органах, возникновением заражения крови (сепсис). Поэтому очень важно уже на первых этапах обратиться к врачу для начала своевременной и этиологической терапии.
Причины
Причины неспецифического процесса кроются в воздействии гноеродных организмов – стафилококковой, стрептококковой флоры. Отрицательно на человеческий организм влияют и токсины, которые вырабатываются этими микроорганизмами, продукты их жизнедеятельности и продукты тканевого распада из-за развития бактерий. Все эти вещества проникают в лимфоузлы через лимфатические сосуды (лимфогенным путем), через кровеносные сосуды (гематогенным путем) или контактным образом.
Воспалению лимфоузлов предшествует образование первичного очага. При неспецифическом процессе таким источником выступают:
- участки гнойных ран на теле, которые длительно не заживают и становятся источником воспаления лимфоузла;
- фурункулы и карбункулы кожи человека;
- гнойное воспалительное образование в области одного или нескольких пальцев – панариций;
- разлитое гнойное воспаление органов – флегмона или абсцесс;
- трофические язвы (как следствие варикозной болезни ног, сахарного диабета, тромбофлебита);
- дерматологические патологии – рожа;
- кариес как источник постоянного бактериального роста и развития;
- остеомиелит – поражение костей;
- травмы и оперативные вмешательства – травматизация, механическое повреждение, что становится прямой причиной воспаления;
- при новообразованиях (лимфома);
- аутоиммунные нарушения (например, ревматоидный артрит, системная красная волчанка).
У детей воспаление лимфатического узла регионарного уровня часто становится следствием поражения ЛОР-органов (отита, тонзиллита), протекания детских инфекционных болезней (паротита, дифтерии), кожных поражений (экземы, диатеза).
Механизм развития воспаления: простыми словами
Причины развития воспалительного процесса кроются в механизме его развития. При гнойных воспалительных болезнях лимфа, обсемененная бактериями или вирусами (в зависимости от типа возбудителя) из первичного очага транспортируется в узлы. То есть, болезни предшествует возникновение патологического образования в другой области организма.
Лимфоузлы фильтруют лимфу, она обогащается лимфоцитами и антителами для борьбы с патологическими агентами, а непосредственно микроорганизмы уничтожаются в лимфоузлах. Но если силы защиты недостаточно, патогены и токсические продукты обмена могут накапливаться в лимфоузле, вызывая его инфицирование. Узел болит, вокруг него повышается температура, но ткани и органы поблизости не вовлечены в патогенез.
С течением времени и нарастанием интоксикации повышается выраженность симптомов и общее недомогание человека, происходит нагноение пораженного лимфоузла, болезнь прогрессирует, и без медицинской помощи справиться с ней не получится.
Виды и стадии лимфаденита
Формы заболевания в зависимости от происхождения:
- Первичный. Процесс в этом случае начинается с лимфатического узла. Бактерии проникают в ткань через травму на коже или слизистой оболочки, или при поражении непосредственно лимфатической системы (к примеру, вирусом Эпштейн-Барра).
- Вторичный. Возникает как следствие инфекционного процесса вне лимфоузла. Причиной становится развитие бактериального обсеменения в любом другом участке организма, а лимфаденит возникает из-за транспортировки бактерий и вирусов с током лимфы. Вторичный процесс может сформироваться из-за кариеса, заболевания ЛОР-органов, при новообразованиях.
В зависимости от длительности:
- Острый процесс. Начинается очень резко и спонтанно, быстро развивается, наблюдается активное воспаление. Человек отмечает боль в области лимфоузла, его отечность, лихорадку, кожные проявления (локальная гиперемия кожи, иногда – высыпания, что говорит о воспалении лимфоузлов). Выделяют три фазы острого течения: катаральную, гиперпластическую, гнойную. Увеличение лимфоузла в размерах, появление боли, серозного воспалительного отделяемого соответствует первым двум фазам, на третьем этапе возникает гноеродное содержимое, которое может распространиться на окружающие ткани.
- Хронический лимфаденит. Активность болезни намного меньше, чем в случае с острофазным течением. Хроническая форма часто возникает на фоне нелеченной острой фазы. В хроническом течении выделяют периоды обострения и ремиссии.
- Рецидивирующий процесс. Возникают периодические рецидивы после незначительного улучшения. Рецидивы появляются при обострении другого хронического инфекционного заболевания.
В зависимости от характера:
- гнойный – в области лимфоузла происходит образование гноя из-за инфицирования органа бактериями, вирусами, грибками или другими токсическими агентами;
- серозный – в лимфоузле формируется процесс серозной природы, без вовлечения бактериальных агентов.
По локализации:
- подчелюстной, шейный, околоушный – при патологии полости рта или ЛОР-органов;
- подмышечный – при патологиях груди у женщин;
- паховый – при нарушениях кровотока в нижней конечности, поражениях кожи;
- затылочный – поражение ЛОР-органов или при поражениях кожи.
Выделяют также специфический и неспецифический лимфаденит. При неспецифическом процессе, как уже было сказано, лимфоузел вовлекается уже после поражения первичного очага. Специфический возникает при воспалении из-за воздействия возбудителей туберкулеза, гонореи, чумы, сибирской язвы, сифилиса и других агентов.
Симптомы
Симптомы довольно яркие, но во многом зависят от локализации и причины воспалительного процесса. К общим симптомам относятся:
- отечность пораженного лимфоузла, увеличение его в размерах, интенсивная и пульсирующая боль;
- покраснение (гиперемия) кожных покровов в области пораженного узла, их припухлость, изменение текстуры;
- общие проявления интоксикации: повышение температуры тела, слабость, головная боль, тошнота, потеря аппетита, рвота;
- болезненность при прикосновении к узлу;
- потливость, особенно в ночное время;
- нарушение сна;
- дерматологические нарушения – появление на коже высыпаний, пятен и других элементов.
Часто заболевание вовлекает и сосуды – возникает лимфангит.
Возможные осложнения
Своевременное лечение лимфаденита важно начать потому, что он может привести к опасным и грозным осложнениям:
- абсцесс – формирование ограниченного гнойного образования с капсулой в лимфоузле, требует вскрытия и дренирования, то есть, полноценной хирургической операции;
- флегмона – разлитой гнойный очаг, с вовлечением окружающих узел тканей, грозит распространением гноя в другие органы и ткани;
- сепсис – осложнение, при котором инфекция распространяется через кровоток и буквально осеменяет все органы и ткани;
- тромбофлебит – поражение стенки вены с формированием тромба, что нарушает питание ткани. Кроме того, тромб может открепиться от стенки вены и циркулировать в кровеносном русле, закрыв один или несколько просветов крупных сосудов, привести к инфаркту органа;
- свищ – формирование канала, соединения с другими органами из-за накопления гнойного содержимого;
- нарушение нормального лимфооттока с формированием отечности органа.
Терапию важно быстро начать потому, что вовлечение лимфоузла может стать и первоначальной точкой распространения гноеродного содержимого (развитие сепсиса, прорыв гноя), осложниться другими инфекционными заболеваниями.
Диагностика
Основная цель диагностики – обнаружение воспалительного очага в организме с целью его дальнейшей ликвидации, оценка общего состояния лимфатических узлов, системы.
На первом этапе врач проводит внимательную беседу с пациентом, выясняет жалобы, сроки и причины их возникновения, расспрашивает о периодах обострения и ремиссии, связи жалоб с другими факторами. Важно здесь выяснить и семейный анамнез – врач спросит у пациента о том, были ли такие эпизоды у членов семьи человека, у старших родственников, проведет анализ по поводу онконастороженности (наличие онкологии в предыдущих поколениях).
Далее врач проведет осмотр человека, оценит состояние разных систем (дыхательной, пищеварительной, сердечно-сосудистой), осмотрит кожу в участке поражения. Врач выполнит пальпацию с целью оценки консистенции, формы, размеров, местной температуры лимфоузлов.
Далее доктор назначит лабораторные методы исследования (общий анализ крови, биохимический анализ крови, оценку свертывающей системы крови – коагулограмму), которые подтвердят наличие воспалительного процесса. В качестве инструментальных методов исследования лимфоузлов используется:
- ультразвуковая диагностика (УЗИ) для оценки размеров, формы, структуры;
- компьютерная томография (КТ), магнитно-резонансная томография (МРТ) для последовательного послойного изучения строения;
- биопсия – взятие участка ткани для дифференцирования воспалительного процесса от новообразования, саркоидоза и других патологий;
- туберкулиновые пробы – дифференциальная диагностика туберкулеза.
Проводится также культуральный посев в бактериологической лаборатории. Этот шаг необходим для определения чувствительности флоры, которая вызвала заболевание, к антибиотикам, чтобы назначить правильную и эффективную терапию.
После прохождения всех этапов диагностики врач поставит окончательный диагноз и назначит пациенту этиологическое, патогенетическое и симптоматическое лечение.
Лечение
Лечение лимфаденита начинается с устранения причин его развития (это направление называется этиотропная терапия). Врач стремится ликвидировать причину воспаления, и начать успешную терапию основного заболевания. Направления терапии выбираются индивидуально для каждого пациента и зависят от конкретного клинического случая, состояния пациента, показаний и противопоказаний к видам терапии, наличия или отсутствия осложнений. Очень важно помнить, что самостоятельный прием лекарственных препаратов без назначения врача может навредить вашему здоровью. Именно поэтому все лекарства следует принимать строго по назначению, внимательно изучить противопоказания перед приемом средства, непременно следуйте рекомендациям доктора!.
Во многих случаях доктора назначают терапевтическое лечение (консервативный путь):
- антибактериальные препараты при наличии бактериального поражения после культурального посева и определения чувствительности бактерий к антибиотикам (Амоксициллин, Амоксиклав, Цефтриаксон, Цефиксим, Цефтазидим, Левофлоксацин и другие);
- противовирусные средства, если причиной инфекционного заболевания стал вирус – Римантадин (вирус гриппа), Ацикловир (вирус герпеса);
- противогрибковые препараты – для устранения грибковой инфекции (Флуконазол);
- нестероидные противовоспалительные средства – для уменьшения выраженности симптомов, снижения температуры и признаков интоксикации (Парацетамол, Нимесил, Нимесулид, Цитрамон).
В качестве дополнительных методов терапии могут применяться физиотерапевтические подходы, компрессы, массажные техники при отсутствии противопоказаний и строго вне периода обострения. Если возникли осложнения (абсцесс, флегмона, гнойное расплавление) показано хирургическая операция.
При хроническом воспалении необходимо лечить основное заболевание, которое вызывает обострения.
Список рекомендованных препаратов
Ниже представлен список общедоступных средств для лечения лимфаденита, которые можно купить в аптеках.
- Узнайте цены и наличие препаратов в вашем регионе, перейдя в сервис поиска и заказа лекарств Expero
Прогноз и профилактика
При своевременном обнаружении симптомов и начале корректного лечения удается предупредить распространение воспалительного процесса. В этом случае прогноз благоприятный, вплоть до полного выздоровления. В ситуации, когда пациент обращается к врачу с гнойными осложнениями, может потребоваться хирургическое вмешательство, эффективность которого зависит от выраженности осложнений, состояния здоровья человека.
Для профилактики следует предупреждать возникновение травм кожных покровов, их инфицирования, вовремя проводить лечения кариеса, инфекционных заболеваний, ликвидировать источники инфекции при их возникновении (обращаться за медицинской помощью для вскрытия фурункулов, карбункулов, гнойников). Кроме того, в качестве профилактических мер, следует укреплять иммунитет, повышать устойчивость организма к инфекционным агентам, улучшать активность и силу иммунной защиты. Некоторые врачи для этого рекомендуют витаминопрофилактику.
Источники
- Лимфадениты, лимфангоиты, лимфоаденопатии челюстно-лицевой области: учеб.-метод. пособие/ Н.Н. Черченко. – 2007. [ссылка]
- Лечение хронического тонзиллита и острого лимфаденита. Павлова К.В. Лекарственные средства и рациональная фармакотерапия. 2022. № 5-2. с.90-91
- Лимфаденопатии. Меликян А.Л., Егорова Е.К., Ковригина А.М. Клинические рекомендации. 2018. с.5-30
- Лимфаденопатия: от синдрома к диагнозу/ Дворецкий Л.И.// Русский медицинский журнал. — 2014 — №4. [ссылка]
- Самородов Н. А. и др. Сравнительный анализ результатов трансбронхиальной игловой аспирационной биопсии лимфоузлов средостения при гибкой и ригидной трахеобронхоскопии при верификации медиастинальных лимфаденопатий //Туберкулез и болезни легких. – 2023. – Т. 101. – №. 3. – С. 15-20. [ссылка]
- Ивашков В. Ю. Пересадка васкуляризированных лимфатических узлов в лечении лимфатического отека руки. Анатомическое исследование пахового-лимфатического лоскута. Методика двойного контрастирования лимфоузлов //Саркомы костей, мягких тканей и опухоли кожи. – 2022. – №. 2. – С. 61-66. [ссылка]