Болезнь Паркинсона хорошо поддается лечению на ранних стадиях. Чаще всего обходятся лекарственной терапией. Но если препараты не помогают, то рассматривается вариант хирургического лечения.
ВАЖНО!
Помните, информация в блоге носит справочный характер и не может заменить профессиональную медицинскую консультацию, диагностику или лечение. Всегда обращайтесь к врачу по вопросам о вашем здоровье и применении лекарств.
Болезнь Паркинсона: общие сведения
Болезнь Паркинсона – распространенное нейродегенеративное заболевание, которое вызвано гибелью нейронов, продуцирующих дофамин. Это нейромедиатор, отвечающий за реализацию множества различных процессов, среди которых моторика и двигательная активность, расширение сосудов, регуляция выделения мочи, перистальтики кишечника и многое другое. Основным проявлением патологии является тремор (дрожание), не поддающийся контролю.
Болезнь названа в честь английского врача Джеймса Паркинсона, у которого была привычка – пристально наблюдать за прохожими и записывать в тетрадь некоторые особенности отдельных людей. В частности, доктора интересовали прохожие с неконтролируемым тремором. В 1817 году он публикует работу, где называет данную патологию дрожательным параличем. На труд Паркинсона обращают внимание лишь 40 лет спустя. Французский психиатр Жан Шарко предлагает научно-медицинскому сообществу назвать болезнь в честь ее первооткрывателя. Сегодня о болезни Паркинсона известно многое. Разработаны методы ее диагностики и лечения, хотя оно не всегда эффективно.
Согласно статистическим данным, болезнь Паркинсона является вторым (после болезни Альцгеймера) по распространенности нейродегенеративным заболеванием. Данная патология встречается у 1% людей старше 60 лет. А среди лиц старше 85 лет этот показатель достигает до 4%. Поскольку заболевание чаще всего возникает в пожилом возрасте, то с каждым годом для развитых стран данная проблема становится все более обременительной из-за продолжающегося увеличения средней продолжительности жизни и возрастающей доли пожилых людей в обществе.
Важно: болезнь Паркинсона и паркинсонизм. В медицинской литературе встречается и термин «паркинсонизм». Это группа симптомов, которая внешне напоминает таковую при болезни Паркинсона, в частности, тремор, мышечная слабость и другие. При этом, в отличие от болезни Паркинсона, паркинсонизм может быть вызван другими причинами (это не обязательно поражение дофаминовых нейронов), например, инсультом или приемом некоторых медикаментов. В последнем случае паркинсонизм обратим, если пациент отменит прием причинных лекарств.
Причины
Точные причины развития болезни Паркинсона пока неизвестны. В настоящее время рассматриваются генетические и негенетические факторы, способствующие развитию данной патологии. Что касается генов, то это могут быть различные мутации, а также однонуклеотидные полиморфизмы (SNP) – специфические изменения в последовательности гена всего в один нуклеотид (одну букву). В патогенезе болезни Альцгеймера может быть задействовано более 20 генов. Наиболее интересными (и перспективными с точки зрения генной терапии в будущем) являются следующие:
- SNCA. Это ген белка альфа-синуклеина, который является основным компонентом телец Леви. Это патологические белковые включения в нейронах, характерные для ряда нейродегенеративных заболеваний, в частности, болезней Паркинсона и Альцгеймера. У людей с такими патологиями доля различных мутаций этого гена значительно выше. Некоторые изменения приводят к усиленной продукции альфа-синуклеина, что ускоряет развитие патологии и нарастание неблагоприятной симптоматики.
- LRRK2. Этот ген кодирует белок под названием дардарин, что в переводе с баскского языка – тремор. Такое название связано с тем, что впервые ген был идентифицирован у жителей на севере Испании. Мутации в гене LRRK2 встречаются у 5% пациентов с отягощенным семейным анамнезом (когда кто-то из близких родственников также страдает болезнью Паркинсона).
- GBA. Ген GBA кодирует белок, входящий в состав мембран лизосом – органелл, ответственных за утилизацию «клеточного мусора». Мутации в гене могут ухудшить этот процесс, что способствует накоплению в клетках (в том числе и нейронах) неправильно сформированных белковых фрагментов, которые в норме подлежат разрушению. По наблюдениям, среди пациентов с болезнью Паркинсона мутации в гене GBA встречаются в 5,4% случаев.
Помимо генетики, на вероятность развития данной патологии также оказывает влияние окружающая среда. В частности, рассматриваются следующие факторы:
- Пестициды. Эпидемиологические исследования показывают связь между пестицидами и риском развития болезни Паркинсона. Наиболее опасным считается инсектицид дихлордифенилтрихлорэтан (ДДТ). Один из крупных мета-анализов, посвященных изучению факторов риска для нейродегенеративных заболеваний, показывает, что болезнь Паркинсона чаще встречается у лиц, проживающих в деревнях и занимающихся фермерством. Одна из возможных причин такого явления – воздействие пестицидов на организм.
- Тяжелые металлы. Согласно проведенным исследованиям, систематическое попадание в организм свинца увеличивает риск появления заболеваний нервной системы, в том числе и болезни Паркинсона. Раньше свинец добавляли в бензин, но сегодня это запрещено, поэтому в выхлопных газах этого металла быть не должно. Среди иных металлов, способствующих патологии, также рассматривают железо, однако доказательной базы на этот счет пока слишком мало.
- Травмы головы. Среди известных личностей, страдавших болезнью Паркинсона, был легендарный американский боксер Кассиус Клей (Мухаммед Али). Уже в 40 лет его стал беспокоить тремор, что большая редкость, поскольку это заболевание чаще всего дебютирует в пожилом возрасте. Врачи и ученые предполагали, что неблагоприятным фактором послужили частые травмы головы спортсмена. В крупном американском исследовании 2012 года было установлено, что спортсмены Национальной Футбольной Лиги болеют нейродегенеративными заболеваниями в 3 раза чаще остальных людей. Еще одно исследование, проведенное в США в 2018 году, демонстрирует, что у военных, получивших одну и более травм мозга, вероятность развития болезни Паркинсона возрастает на 56%.
Образ жизни человека также влияет на риск появлений болезней нервной системы. Одним из важнейших неблагоприятных факторов в данном случае является гиподинамия — малоподвижный образ жизни. Установлено, что аэробные физические нагрузки (при которых увеличивается сердцебиение) положительно сказываются на состоянии мозга, снижая вероятность развития нейродегенеративных патологий.
В 2012 года японские исследователи порадовали кофеманов, установив, что употребление кофе снижает риск болезни Паркинсона. Долгое время ученые не могли понять, почему кофе в этом случае оказывает защитное действие. Разгадать загадку удалось американским ученым шестью годами позже. Эксперимент с моделью болезни Паркинсона на мышах показал, что два компонента кофе – кофеин и эйкозанил-5-гидрокситриптамид снижают уровень альфа-синуклеина (о котором шла речь выше) в нейронах мозга.
Важно! Вышеописанное исследование вовсе не говорит о том, что вам непременно нужно пить кофе, ведь помимо возможных положительных свойств, у этого напитка имеются и недостатки. В частности, это отрицательное воздействие на сердечно-сосудистую систему у некоторых людей (особенно при употреблении более 3-х чашек кофе в день).
Виды болезни Паркинсона
В принятой системе классификации болезнь Паркинсона относят к первичному паркинсонизму. Поскольку причины данного состояния неизвестны, его также называют идиопатическим (с неустановленной этиологией). Паркинсонизм также бывает вторичным – возникает на фоне определенных заболеваний, интоксикации или приема лекарств.
Формы патологии
В зависимости от характера клинической картины болезнь Паркинсона также подразделяется на 3 формы:
- Акинетико-ригидная. Эта форма характеризуется преимущественно нарушением двигательной активности (акинезией) и повышенным мышечным тонусом (ригидностью). Тремор может отсутствовать или быть менее выраженным. Пациенты испытывают трудности с инициацией движений, при походке они совершают мелкие шаги, а лицо приобретает маскообразный вид. Эта форма болезни часто прогрессирует быстрее остальных и сопровождается более выраженным ухудшением качества жизни.
- Дрожательная. Характеризуется, прежде всего, выраженным тремором в состоянии покоя. При этом следует отметить, что дрожание может уменьшаться при движении. Ригидность и акинезия также присутствуют, но в меньшей степени, чем тремор. Эта форма, как правило, прогрессирует медленнее и имеет лучший прогноз по сравнению с акинетико-ригидным вариантом болезни.
- Акинетико-ригидно-дрожательная. Это комбинированная форма, при которой наблюдается сочетание выраженного тремора, ригидности и акинезии. Симптомы могут быть равномерно распределены между сторонами тела или доминировать на одной из сторон.
Примечательно, что с течением времени границы между этими формами могут стираться. Прогрессирование болезни Паркинсона приводит к увеличению числа и интенсивности симптомов, из-за чего первоначально выраженная форма может приобретать черты других форм.
Симптомы болезни Паркинсона
Симптомы болезни Паркинсона условно можно разделить на две группы – моторные и немоторные. Среди первых выделяют следующие:
- Тремор в состоянии покоя. Характеризуется непроизвольными движениями, чаще всего в конечностях. Тремор обычно начинается с одной стороны тела и может распространиться на другую по мере прогрессирования заболевания.
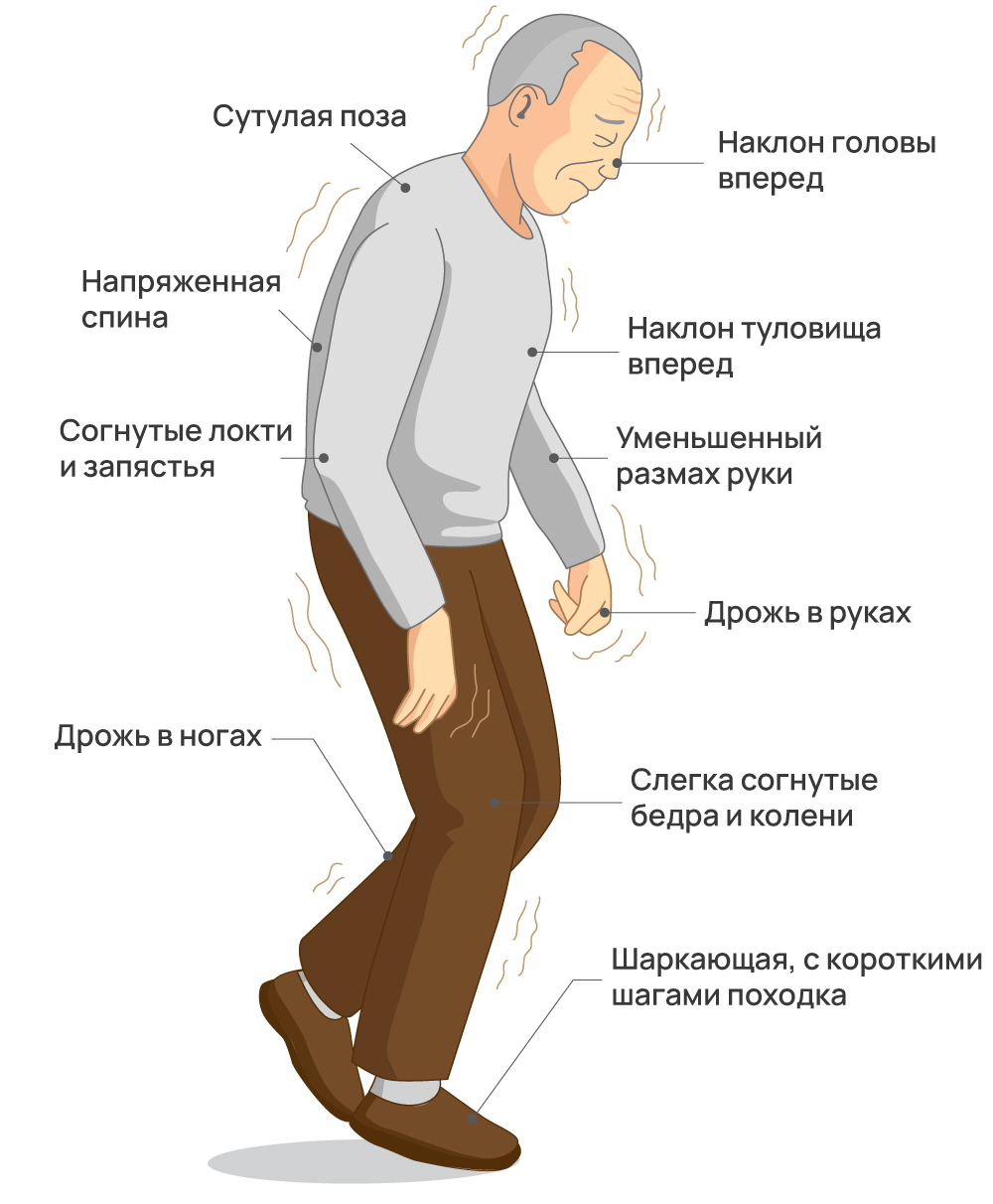
- Ригидность (повышение мышечного тонуса). Мышцы пациента кажутся напряженными даже в состоянии покоя. Ригидность может затруднять выполнение повседневных действий и снижать подвижность суставов. Из-за высокого мышечного тонуса пациенты вынуждены пребывать в «позе манекена». Для нее характерны сутулость, наклон головы вперед, а также согнутые ноги и руки.
- Брадикинезия (замедление движений). Это один из самых ограничивающих симптомов. Брадикинезия влияет на все аспекты физической активности пациента, включая ходьбу, речь и мелкую моторику. Походка пациента становится шаркающей. При ходьбе человек не размахивает руками (как это обычно бывает), поскольку они прижаты к туловищу.
- Нарушение устойчивости. Этот симптом развивается на терминальных стадиях болезни. Возникает он из-за потери рефлексов, поддерживающих вертикальное положение тела. Кроме того, при прогрессировании заболевания утрачивается нервно-мышечная координация между разными частями тела. Например, при походке туловище пациента может опережать ноги. Это приводит к смещению центра тяжести, что увеличивает риск падений. В пожилом возрасте такие травмы могут нести серьезную угрозу здоровью и жизни больного.
- Другие моторные симптомы. К таким можно отнести замирания (вынужденные паузы при ходьбе), ухудшение (часто уменьшение) почерка (микрография), а также усиленная подвижность глаз.
Что касается немоторных признаков болезни Паркинсона, то к таким можно отнести:
- Когнитивные нарушения. У пациента возникают сложности с восприятием, обработкой и запоминанием информации. В некоторых случаях может развиться деменция.
- Нарушения сна. Встречаются бессонница или частые пробуждения ночью. Также пациент может разговаривать во сне.
- Эмоциональные нарушения. Включают эмоциональную лабильность, апатию, тревожность и даже депрессию.
- Автономные нарушения. К таким симптомам относятся резкое снижение давления при перемене положения тела (ортостатическая гипотензия), запоры, нарушения мочеиспускания, потеря контроля над температурой тела и другие патологические изменения.
- Симптомы со стороны органов чувств. Пациенты могут испытывать ухудшение обоняния и парестезии – нарушение чувствительности кожи.
Крайне важно выявить патологию на ранних этапах. Часто первыми признаками болезни Паркинсона являются незначительный тремор пальцев, нарушение сна, ухудшение обоняния и изменение почерка. Важно вовремя обратить внимание на эти проявления и обратиться к врачу.
Стадии заболевания
Поскольку болезнь Паркинсона является прогрессирующей патологией, то ее разделяют на стадии. В 1967 году была принята шкала Хен-Яра, согласно которой заболевание протекает в шесть стадий:
- Стадия 0. На этом этапе симптомы отсутствуют, однако патологический процесс в нервной системе уже запущен;
- Стадия 1. Присутствует легкие (слабо выраженные) симптомы, которые затрагивают лишь одну конечность или одну сторону туловища;
- Стадия 2. Симптомы заболевания распространяются на обе стороны тела. При этом больной по-прежнему может поддерживать баланс и не утрачивает физической независимости (может ухаживать за собой и выполнять рутинную работу);
- Стадия 3. Болезнь прогрессирует с появлением постуральной неустойчивости. Больному становится тяжело удерживать баланс, но он все еще может себя обслуживать;
- Стадия 4. Этот этап характеризуется серьезным ограничением физической активности, из-за чего пациент значительную часть времени проводит без движения. Он все еще может вставать и передвигаться, но эти действия представляют трудность;
- Стадия 5. Пациент прикован к инвалидному креслу или постели, ему требуется постоянный уход.
Определение стадии помогает врачу в оценке прогрессирования заболевания и планировании лечения. Важно отметить, что скорость развития патологии и интенсивность симптомов могут существенно отличаться у разных пациентов. Если переход болезни от первой стадии к третьей занимает до 2-х лет, то говорят о быстром темпе прогрессирования. При умеренном темпе этот период занимает 2-5 лет, а при медленном – более 5 лет.
Лечение
Болезнь Паркинсона считается неизлечимым заболеванием. Однако существующие методы лечения позволяют существенно замедлить прогрессирование патологии и улучшить качество жизни пациента. В большинстве случаев терапия сводится к приему специфических препаратов. Разработаны и хирургические методы лечения. Рассмотрим эти подходы подробнее.
Медикаментозное лечение синдрома Паркинсона направлено на устранение (или уменьшение) симптомов и восстановление нормального уровня нейромедиатора дофамина в головном мозге. Для этих целей применяются следующие группы лекарств:
- Леводопа и карбидопа (основная терапия). Вещество леводопа является предшественником дофамина. В мозге оно превращается в дофамин, тем самым компенсируя его недостаток. Карбидопа предотвращает преждевременное превращение леводопы в дофамин в крови, что позволяет доставить больше леводопы непосредственно в мозг. Это наиболее эффективное средство для лечения моторных симптомов болезни Паркинсона, особенно акинезии и ригидности.
- «Амантадин». Это антипаркинсонический (а также и противовирусный) препарат, который увеличивает высвобождение дофамина в синапсах и блокирует его обратный захват, что приводит к уменьшению симптомов болезни. Амантадин применяют для улучшения моторных функций и контроля дискинезий, вызванных длительной терапией леводопой.
- Ингибиторы моноаминоксидазы типа В (МАО-В). Эти препараты угнетают активность МАО-В – фермента, разрушающего дофамин в мозге. Таким образом, концентрация дофамина увеличивается, что улучшает передачу нервных импульсов. Такие лекарства применяют на начальных стадиях болезни Паркинсона, а также в качестве дополнительной терапии к леводопе, чтобы увеличить ее эффективность и/или продлить действие.
- Антихолинергические препараты. Эта группа медикаментов блокирует действие ацетилхолина – нейромедиатора, который может быть в избытке при дефиците дофамина. У некоторых пациентов на фоне такого лечения снижаются проявления тремора.
- Агонисты дофамина. Эти лекарства имитируют действие дофамина, прямо стимулируют дофаминовые рецепторы в мозге. Могут использоваться как на начальной стадии болезни, так и в качестве дополнения к леводопе в более поздних стадиях.
- Ингибиторы катехол-О-метилтрансферазы (КОМТ). Блокируют фермент КОМТ, который участвует в метаболизме дофамина, тем самым продлевая эффект леводопы.
Эти препараты могут использоваться в различных комбинациях и дозировках в зависимости от стадии заболевания, индивидуальных особенностей пациента и переносимости лекарственных средств.
Если медикаментозные методы не приносят ожидаемого результата (или сопровождаются тяжелыми побочными эффектами), то рассматривается вариант хирургического вмешательства. Среди наиболее популярных методов сегодня применяются следующие:
- Глубокая стимуляция мозга. Это методика по имплантации электродов в определенные области мозга, ответственные за двигательные функции. В частности, это субталамическое ядро и внутренний бледный шар. Процедура направлена на коррекцию нейронной активности, что способствует уменьшению моторных нарушений. В случаях, когда основным симптомом является тремор, может быть выбрана стимуляция вентролатерального ядра таламуса.
- Таламотомия. Это операция, при которой повреждают некоторые участки таламуса с целью устранения тремора. Эта процедура имеет необратимый характер. Кроме того, при таком лечении достаточно высока вероятность осложнений, связанных с нарушением мозговой регуляции ряда процессов в организме. Поэтому сегодня таламотомию применяют лишь в крайних случаях, когда остальные методы оказались неэффективны.
- Высокоинтенсивный сфокусированный ультразвук (HIFU). Этот относительно новый метод представляет собой неинвазивную альтернативу для лечения тремора. С помощью ультразвука высокой интенсивности (который направляется под контролем магнитно-резонансной томографии) проводится абляция определенных участков таламуса. При такой операции крайне низка вероятность кровотечений или инфекционных осложнений.
Выбор определенной методики лечения зависит от стадии заболевания, ответа организма на лекарственное лечение, а также возможностей конкретной клиники и квалификации врача.
Список рекомендованных препаратов
Ниже приведен список вышеописанных препаратов с их описанием и уникальными свойствами.
- Узнайте цены и наличие препаратов в вашем регионе, перейдя в сервис поиска и заказа лекарств Expero
Диагностика
Диагностика болезни Паркинсона, как правило, не вызывает трудностей. Диагноз можно установить, проанализировав симптоматику. В отдельных случаях пациента направляют на выполнение МРТ или КТ головного мозга. Также проводится дифференциальная диагностика, при которой врач исключает вторичный паркинсонизм. Например, если после приема леводопы состояние больного улучшается, то это характерно для болезни Паркинсона.
Профилактика
Специфических мероприятий по профилактике болезни Паркинсона не разработано. Снизить вероятность развития патологии можно при:
- раннем выявлении и лечении болезней головного мозга;
- регулярной физической активности;
- минимизации стрессов;
- проведении профилактических осмотров у врача (особенно при отягощенной наследственности).
Если вы замечаете ранние признаки заболевания, то к врачу нужно обратиться как можно раньше.
Источники
- de Lau LM, Breteler MM. Epidemiology of Parkinson’s disease. Lancet Neurol. 2006 Jun;5(6):525-35. doi: 10.1016/S1474-4422(06)70471-9. PMID: 16713924.
- Samii A, Nutt JG, Ransom BR. Parkinson’s disease. Lancet. 2004 May 29;363(9423):1783-93. doi: 10.1016/S0140-6736(04)16305-8. PMID: 15172778.
- Lesage S, Brice A. Parkinson’s disease: from monogenic forms to genetic susceptibility factors. Hum Mol Genet. 2009 Apr 15;18(R1):R48-59. doi: 10.1093/hmg/ddp012. PMID: 19297401.
- Sidransky E, Lopez G. The link between the GBA gene and parkinsonism. Lancet Neurol. 2012 Nov;11(11):986-98. doi: 10.1016/S1474-4422(12)70190-4. PMID: 23079555; PMCID: PMC4141416.
- Goldman SM. Environmental toxins and Parkinson’s disease. Annu Rev Pharmacol Toxicol. 2014;54:141-64. doi: 10.1146/annurev-pharmtox-011613-135937. Epub 2013 Sep 16. PMID: 24050700.
- Noyce AJ, Bestwick JP, Silveira-Moriyama L, Hawkes CH, Giovannoni G, Lees AJ, Schrag A. Meta-analysis of early nonmotor features and risk factors for Parkinson disease. Ann Neurol. 2012 Dec;72(6):893-901. doi: 10.1002/ana.23687. Epub 2012 Oct 15. PMID: 23071076; PMCID: PMC3556649.
- Lehman EJ, Hein MJ, Baron SL, Gersic CM. Neurodegenerative causes of death among retired National Football League players. Neurology. 2012 Nov 6;79(19):1970-4. doi: 10.1212/WNL.0b013e31826daf50. Epub 2012 Sep 5. PMID: 22955124; PMCID: PMC4098841.
- Gardner RC, Byers AL, Barnes DE, Li Y, Boscardin J, Yaffe K. Mild TBI and risk of Parkinson disease: A Chronic Effects of Neurotrauma Consortium Study. Neurology. 2018 May 15;90(20):e1771-e1779. doi: 10.1212/WNL.0000000000005522. Epub 2018 Apr 18. PMID: 29669907; PMCID: PMC5957305.
- Petzinger GM, Fisher BE, McEwen S, Beeler JA, Walsh JP, Jakowec MW. Exercise-enhanced neuroplasticity targeting motor and cognitive circuitry in Parkinson’s disease. Lancet Neurol. 2013 Jul;12(7):716-26. doi: 10.1016/S1474-4422(13)70123-6. PMID: 23769598; PMCID: PMC3690528.
- Tsuboi Y. Environmental-genetic interactions in the pathogenesis of Parkinson’s disease. Exp Neurobiol. 2012 Sep;21(3):123-8. doi: 10.5607/en.2012.21.3.123. Epub 2012 Sep 17. PMID: 23055790; PMCID: PMC3454809.
- Yan R, Zhang J, Park HJ, Park ES, Oh S, Zheng H, Junn E, Voronkov M, Stock JB, Mouradian MM. Synergistic neuroprotection by coffee components eicosanoyl-5-hydroxytryptamide and caffeine in models of Parkinson’s disease and DLB. Proc Natl Acad Sci U S A. 2018 Dec 18;115(51):E12053-E12062. doi: 10.1073/pnas.1813365115. Epub 2018 Dec 3. PMID: 30509990; PMCID: PMC6304960.
- Hoehn MM, Yahr MD. Parkinsonism: onset, progression and mortality. Neurology. 1967 May;17(5):427-42. doi: 10.1212/wnl.17.5.427. PMID: 6067254.




